Мы завершаем проект «Вопрос жизни и смерти» — о тяжелых диагнозах и паллиативной помощи. Мы рассказывали истории людей, которые прошли или только ступили на этот путь. Пытались понять, как живут и что чувствуют пациенты, победившие болезнь, или только узнавшие про свой диагноз. Как наше общество воспринимает тему смерти и умирания? В пятом, завершающем материале проекта, мы постараемся обобщить проблемы, о которых говорили наши герои и рассказывают пациенты, и попробуем найти решения хотя бы некоторых из них.
Так получилось, что за пять месяцев, пока шел проект, мы несколько раз побывали в студии арт-терапии при «Научно-медицинском обществе», которое создала Сурия Есентаева - онколог, химиотерапевт, доктор медицинских наук. Не просто врач, посвятивший этой профессии больше 30 лет, женщина, которой не все равно.
В студии собираются пациенты с онкологией – дети и их родители, взрослые. Здесь проходили репетиции спектакля «Когда все началось» про чувства и переживания людей, которые узнали, что у них рак. Это место, где мы разговаривали с несколькими героинями наших материалов, и (стучу по дереву) осенью начнутся занятия «Школы равных консультантов в онкологии».
Но в нашу встречу ничего не предвещало такого развития событий. Мы договорились записать интервью не столько о медицинской - о человеческой стороне проблем, с которыми сталкиваются пациенты с онкологией. Сурия Ертугыровна лучше многих других знает, через какие трудности они проходят. Два года назад, записывая анонс перед спектаклем «Когда все началось», она спрашивала:
«Готовы ли мы делиться болью и проблемами, если речь заходит об онкологии? Готовы ли мы слушать и слышать людей, которых коснулась эта проблема?»
Мы пытались найти ответы на эти вопросы, и были готовы их обсуждать.
Болевые точки
«У каждого пациента своя история, но, когда ты узнаешь его чуточку лучше, понимаешь, в чем-то все они схожи. Всегда можно найти пересечения – это и есть те самые болевые точки. Их можно четко определить и попытаться изменить в лучшую сторону, - начинает наш разговор Сурия. - Мы пытались определить эти точки, когда два года назад появилась идея поставить спектакль, героями и одновременно актерами в котором были люди, прошедшие или проходящие лечение от рака. Тогда же появилась идея провести исследование о потребностях пациентов.
Мы прошли обучение, разработали анкету и стали общаться с людьми, которые были готовы рассказать о своем пути и своих переживаниях. Провели 30 глубинных интервью с пациентами, и как мне кажется, нашли несколько болевых точек, о которых упоминали почти все.
В прошлом году в Казахстане внедрили систему «зеленый коридор» для пациентов с онкологией. Они должны быстро попадать к врачам и на обследования, но, к сожалению, этот принцип срабатывает не во всех регионах и не всегда.
Человек ждет результаты анализов, проходит разные исследования, сидит в очередях. Процедуры могут растянуться на долгие полтора-два-три месяца, иногда до полугода доходит. Мало того, что он остается один на один со своими мыслями и переживаниями, за время, что он провел в очередях, может измениться стадия заболевания. Это еще страшнее.
Я консультирую каждый день. Часто ко мне приходят люди, которые знают, что у них рак, ждут первый курс химиотерапии, но совершенно не представляют, что им предстоит пережить. Они задают базовые вопросы: Что такое «химия»? Как мне себя вести? Чего мне ждать?
Вот что в первую очередь волнует пациента, который узнал про свой диагноз и начинает жить по-новому. Человеку не объяснили, не подсказали, не нашли времени, чтобы с ним поговорить. К сожалению, момент общения врача и пациента у нас должным образом не проработан.
Я 25 лет проработала на приеме в Институте онкологии и радиологии и всегда придерживалась правила: нельзя просто собирать информацию о пациенте и механически записывать ее в историю болезни.
Ты должен выслушать, вникнуть в историю. У тебя должно сформироваться собственное понимание больного, потому что отсутствие должной вовлеченности может стать причиной неправильно выстроенной тактики лечения.
Еще Гиппократ говорил, что диагноз на 80 процентов зависит от беседы врача с пациентом. Так оно и есть. Жаль, что сейчас диагностика чаще всего сводится к сбору данных, анализов, исследований.
У онкологов, действительно, большой поток больных. Пациент, который сидит перед ним, не первый и не последний. Но знаете, у врача он не последний, а для самого себя он единственный, другого такого нет. Увы, это понимание присутствует у коллег не всегда и отражается на отношениях и коммуникациях с пациентом.
«У нас не умеют лечить», «врачи ничего не знают», «препараты «левые», «протоколы устаревшие», - часто приходится слышать подобное, особенно от пациентов, которые уезжают лечиться или после лечения возвращаются из-за рубежа.
Объясняешь: протоколы лечения одинаковые, препараты те же, врачи разные, не спорю, но очень много хороших. Думаю, это недоверие рождается именно в тот момент, когда на первом этапе пациент не получил от врача нужную информацию, ответы на свои вопросы, остался наедине со своими проблемами. «Он мне ничего не сказал, потому что ничего не знает – надо искать возможности уехать за границу». Мы снова возвращаемся к важности коммуникации: там врачи с пациентами разговаривают.
И еще не могу не сказать об отсутствии солидарной ответственности. У нас до сих пор не сформировалось серьезного отношения к собственному здоровью. Пациенты чуть ли не чуда ждут, требуют только с врачей, хотя при этом не спешат выполнять предписания: «ты обязан!». Но с болезнью можно справиться только, если врач и пациент будут действовать сообща.
Пациенты с диагнозом «рак» не приходят на прием к врачу вприпрыжку: они погружены в свою болезнь. Была жизнь «до», начинается «после». И она совсем другая. В этот момент важна поддержка. Если я могу объяснить самому себе, что происходит, я могу это принять. Непонимание и незнание приводит человека в состояние депрессии.
В 2011-2012 году мы разрабатывали очередную программу, в которой одним из ключевых моментов значилось психологическое сопровождение и реабилитация пациентов. Если сравнивать день сегодняшний и ситуацию в Казахстане 10 лет назад, стало значительно лучше – раньше психологов вообще не было. Служба развивалась: психологи в каждом диспансере, поликлинике.
Но все равно – эту помощь получают далеко не все. Есть вопросы и к ее качеству. До сих пор в нашей стране не сформировалась эффективная школа подготовки медицинских психологов, которая нам очень нужна. Эту сферу нужно развивать с разных сторон, причем опять же, делать это сообща. Поэтому мы создали общественный фонд помощи взрослым онкопациентам и их близким “Onco Senim Fund”, который объединяет людей, прошедших лечение или продолжающих лечиться от онкологии. Его основная задача – психологическая поддержка пациентов и развитие школы равных консультантов в онкологии».
… В тот момент Сурия Ертугыровна стала говорить, что председатель “Onco Senim Fund” Полина Юрченко прошла онлайн-обучение в школе равных консультантов, которую проводит российских фонд «Александра».
- Все совпало, - мелькнула мысль.
Задумывая проект «Вопрос жизни и смерти», я искала информацию о равных консультантах в онкологии и поняла, что в Казахстане их, судя по всему, нет. Так оно и оказалось. Я тогда подумала, что можно попробовать развить эту тему, совершенно не понимая, как именно это можно сделать.
И вот передо мной сидит человек с похожей идеей. Пока я не знаю, что из этого получится и не представляю, как много впереди встреч с людьми, подтверждающими, насколько важна психологическая поддержка людей с онкологией.
Не все измеряется деньгами
Одна из этих встреч - с Гульмирой Камаловой, пациенткой из Астаны. Диагноз «рак кишечника, 4 стадия» ей поставили в ноябре 2019 года. Она лечилась в Южной Корее – решение ехать за границу в семье приняли сразу же.
Мы встретились, когда Гульмира прилетала по делам в Алматы, и обсуждали трудности диагностики, провалы в общении врачей и пациентов, вытекающего из этого недоверия к казахстанской медицине и уверенности, что «там» лучше. Говорили о тех самых болевых точках, которые за пару месяцев «до» обозначила Сурия Есентаева.
- Мы знали, что это такое онкология и через что проходят пациенты в Казахстане – за пять лет до того, как началась моя история борьбы, от точно такого же диагноза буквально за три месяца ушел мой папа, - объясняла Гульмира, почему в семье сделали однозначный выбор не в пользу родной страны. - Продали однокомнатную квартиру в Астане, нашли понравившуюся клинику и профессора в Корее и, чтобы не терять время, практически сразу же уехали. Корейские врачи сказали, что печень с метастазами неоперабельна и сначала нужно сделать «химию». Часть курсов сделали в Корее, несколько, на разных этапах лечения, в Астане. Поэтому прекрасно знаю, как проходит лечение в Казахстане. И сначала, даже имея на руках назначения корейских докторов по международному протоколу, столкнулась с тем, что что встать на учет и получить следующую «химию» в Казахстане не так быстро и просто. Пришлось подключать знакомых, звонить.
В Корее мне сделали две операции, в общей сложности 12 курсов химии здесь и там – пока шло лечение, мы жили между странами. Я в ремиссии – и считаю, что все прошло прекрасно. Вроде, успокоиться и забыть, но я хочу помочь другим пациентам, стать примером для них.
Мне небезразлично, что происходит с пациентами в Казахстане. Я сама такой же пациент - стою на учете, и раз в полгода прихожу на прием к своему онкологу. Понимаю, многие вещи можно было бы изменить – и связаны они не с оборудованием, протоколами лечения и деньгами, которые выделяют на онкослужбу. Дело в простом человеческом отношении.
- Если не сравнивать оснащение и подходы к лечению, чем отличаются Южная Корея и Казахстан?
- Бережным отношением к людям. Я не скажу, что профессора в Корее супер-эмпаты, они разговаривают очень мало. Мой лечащий врач в первый мой приезд зашел в палату, пощупал печень, посмотрел предварительные анализы, молча кивнул. Задал несколько вопросов, улыбнулся. Но даже этого оказалось достаточно: я почувствовала внимательное отношение, заинтересованность, спокойствие. Нет той отстраненности, с которой мне приходится сталкиваться здесь.
Пришла в клинику, чтобы сделать ПЭТ-КТ. Видимо, он просто прочитал мою историю, проникся (шрам, разрез пол живота) – я заметила сочувствующий взгляд. И в этот момент мне хотелось сказать: «Спасибо за ваши понимающие глаза».
Во всех остальных случаях – полнейшая апатия. Хотя пациенту в его ситуации поможет даже простая улыбка. Разве это сложно? Все ведь складывается из мелочей. Например, в Корее вместе с пациентом может находиться кто-то из его родственников. Я лежала в большой шестиместной палате: стоят специализированные койки, а рядом раскладушка для мамы, мужа или сестры. Ты повернешь голову и видишь глаза близкого человека – это невероятно поддерживает. Не представляю, как люди проходят через лечение в одиночку.
А в Казахстане… я прилетаю, прихожу в клинику и первое, что вижу в гардеробе плакат, на котором какие-то страшные язвы: «Как выглядит рак кожи?». Зачем мне это видеть? Я ведь не прихожу в больницу, чтобы саму себя диагностировать. Это не информирует – пугает, вызывает обратный эффект.
Опять же как о диагнозе рассказывают в Корее? Я сидела в очереди, ждала своего профессора, а на небольшом экране крутят мультики про рак кишечника и его лечение – простая, понятная форма. Ты смотришь и понимаешь: «А-а-а, так меня будут лечить». Это ведь тоже не про деньги и оборудование - про простое человеческое отношение.
Значит, нужно внедрять в клиниках методики, благодаря которым доктора научатся общаться с людьми, и в то же время сохранять себя. Это тоже определенный навык.
В мире все давно придумано: как сообщать диагноз и плохие новости, как взаимодействовать с пациентом, переживающим разные стадии отношения к болезни. Очень важно выстроить эмоциональный мостик между врачом и человеком, который лечится от онкологии.
- Кто вам психологически помогал в это время, когда вы лечились?
- Мой самый главный ресурс - мой опыт. Я проходила этот путь, когда болел отец. Папа быстро ушел, но теперь я знала, что это за диагноз, ведь пугает именно неизвестность. Если бы я столкнулась с ним впервые, и сначала заглянула в интернет («12 процентов выживаемости»), может, и отношение к болезни было бы другим.
Сестра меня очень поддерживала. Я сама аналитик по складу ума и характера, человек не эмоциональный и могу опереться на себя. «Выдержу! Смогу!», - это ощущение помогало.
После завершения лечения решила получить второе образование, закончила магистратуру по профилю «Консультативная психология». Моей выпускной работой стало «Исследование потребностей в психологической помощи онкопациентов и ухаживающих за ними родственников». Искала подобные работы в Казахстане – безуспешно. Изучила российские исследования, подготовила анкету и скинула ее в чаты онкопациентов и специализированные группы в соцсетях.
- Люди откликнулись?
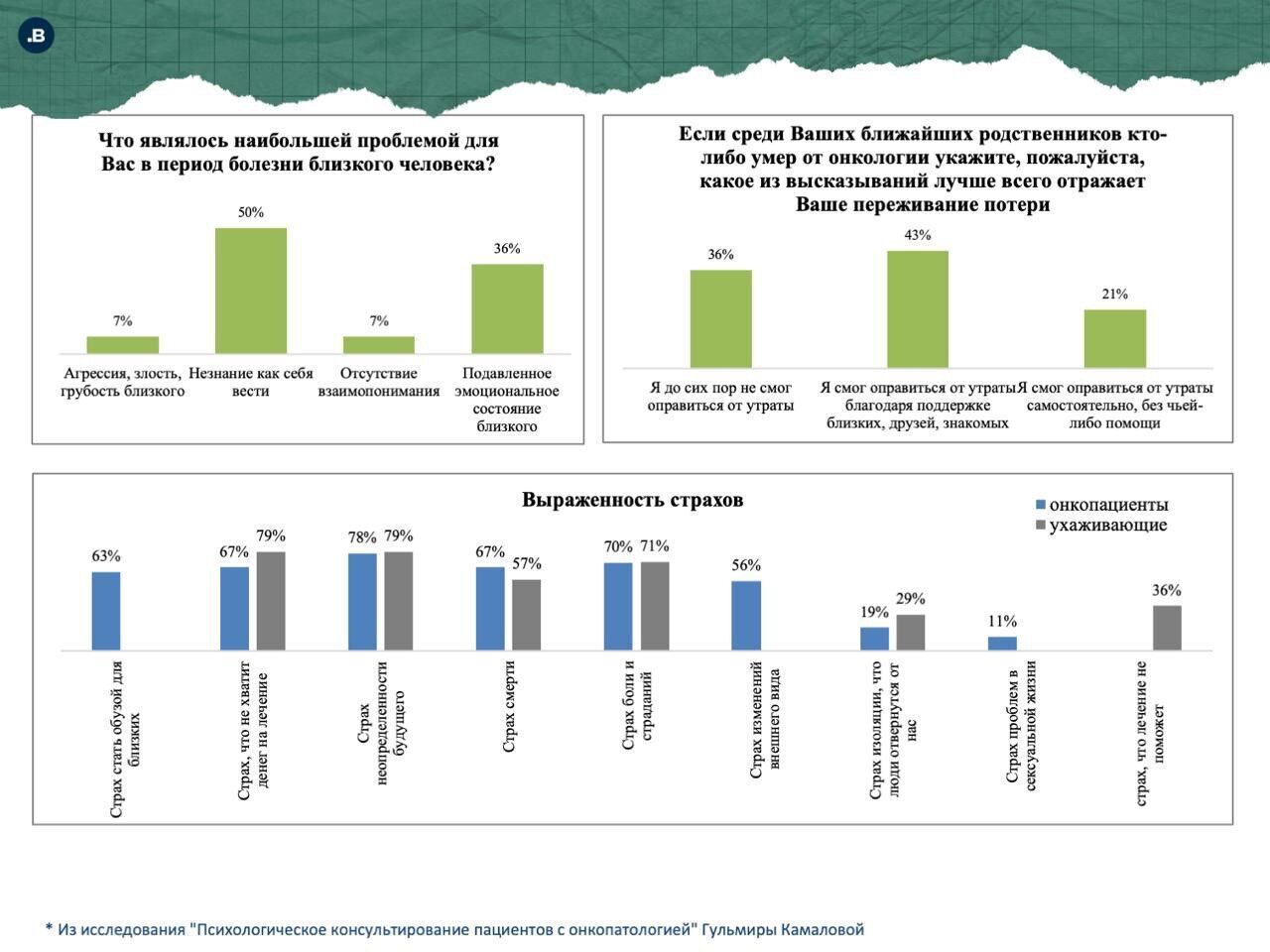
- Не так активно, как я рассчитывала. Надеялась, что заполнят хотя бы 70 анкет, но кое-как набралась 41. Люди не особо хотят обсуждать тему, связанную с их болезнью, даже не публично. Хотя мое, пусть и небольшое, исследование показывает, где есть проблемы.
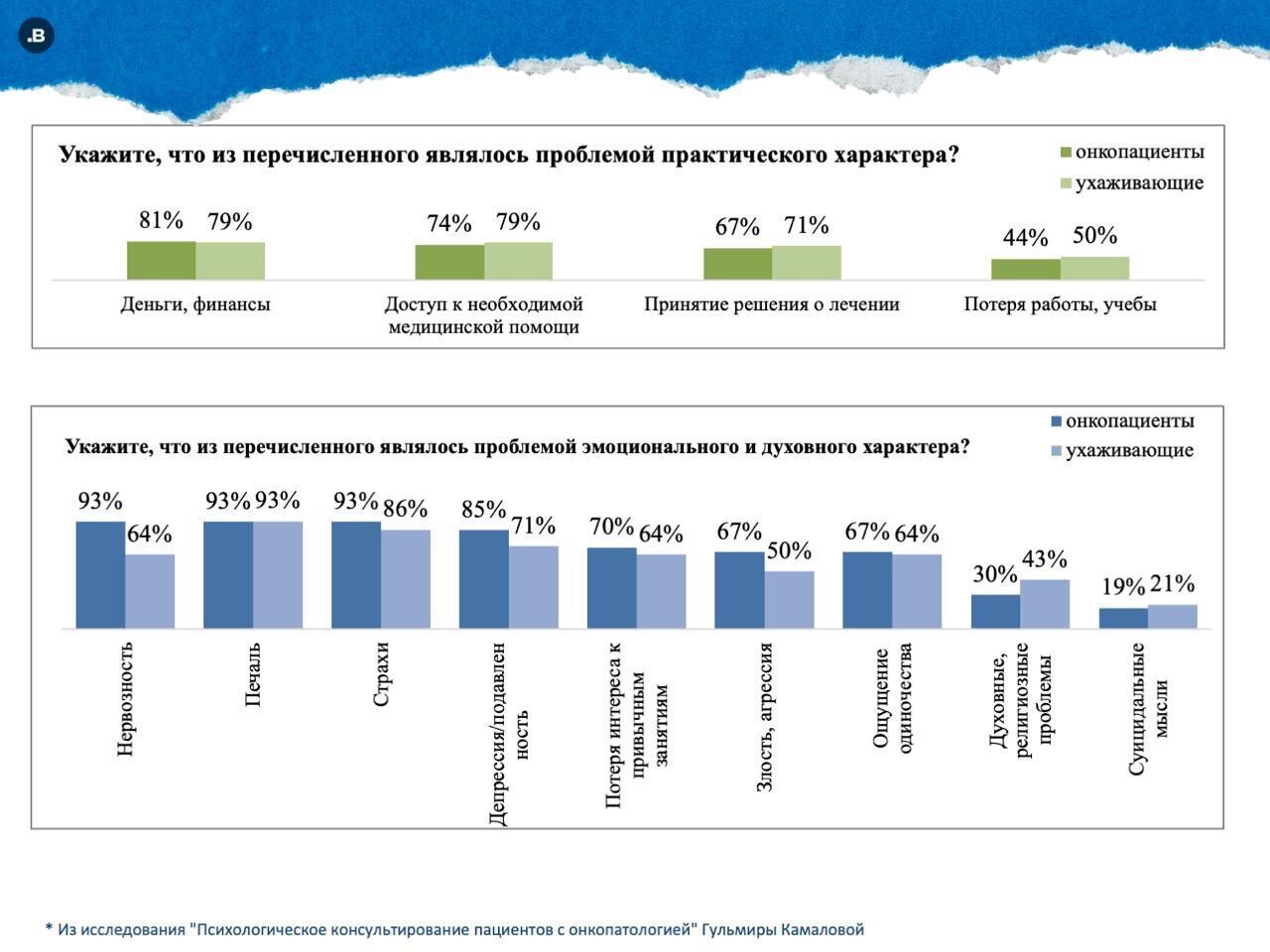
• Более 80% онкологических пациентов и ухаживающих за ними, испытывают высокий уровень стресса, но помощь им недоступна.
• Несмотря на потребность, реальное обращение за психологической поддержкой составляет 10-40%, при этом многие родственники остаются невидимыми для специалистов.
• Потребности в психологической помощи различны для онкопациентов и их родственников. У онкобольных она возникает на раннем этапе диагностирования, у ухаживающих в более поздний период, чаще, чтобы справиться с чувством утраты близкого человека.
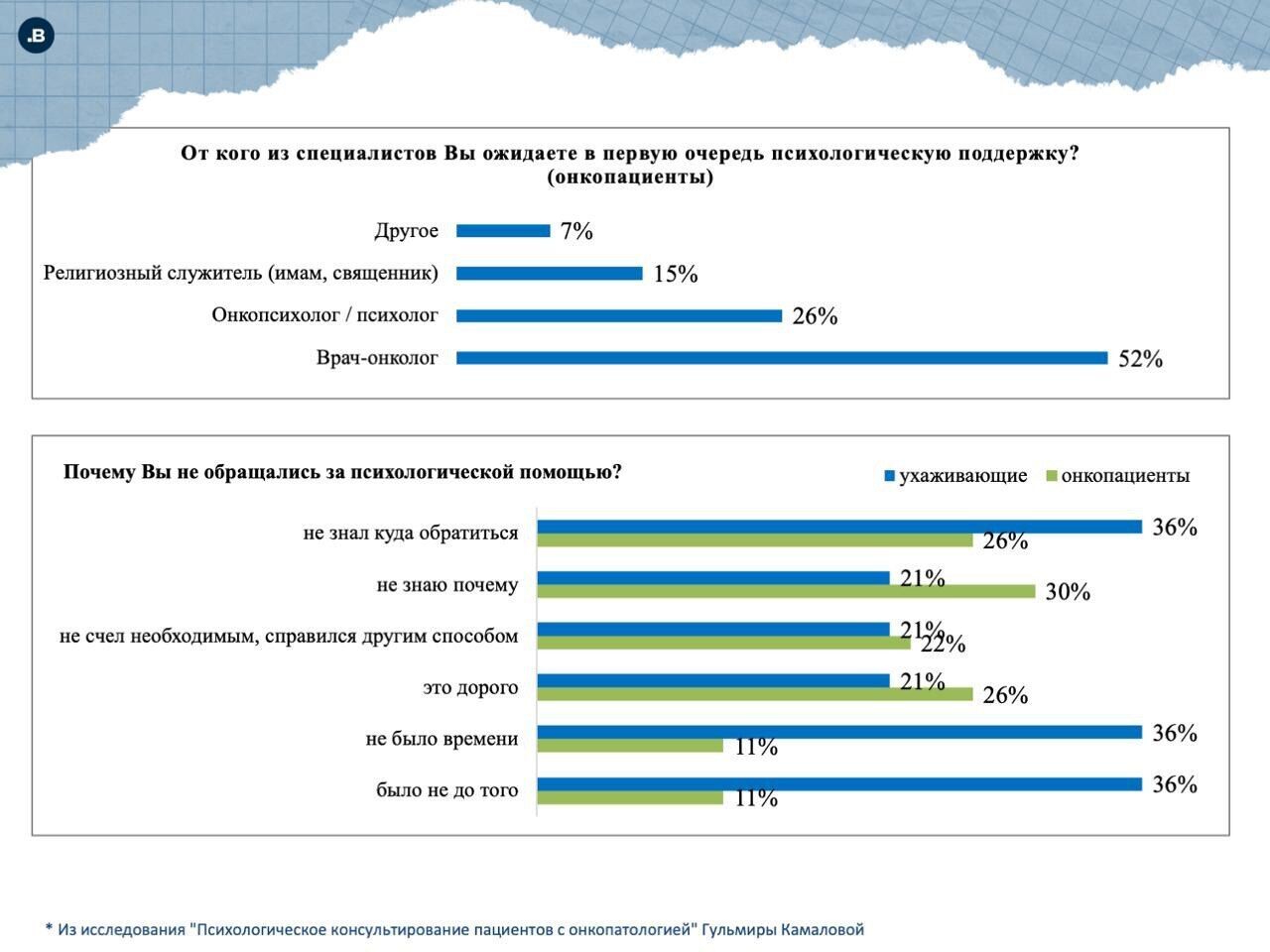
• Более половины пациентов ожидают поддержки от врачей-онкологов, но лишь 26% обращаются к онкопсихологам, оставляя лечащим врачам обязанности, к которым они не готовы.
• И пациенты, и ухаживающие склонны стигматизировать психологическую помощь. Они склоняются к тому, что лучше справляться с такими проблемами самостоятельно.
- Я считаю нужно создавать службы оказания психологической помощи онкологическим пациентам и ухаживающим за ними при медицинских организациях, в которых проводится лечение, - говорит о том, как можно было бы улучшить систему поддержки онкобольных Гульмира Камалова. – Разработать четкий и понятный маршрут пациентов, один из обязательных пунктов которого – психологическая поддержка. Она должна стать рутинной частью онкологической помощи.
Вы видите, что пациенты ждут информацию о такого рода помощи именно от врачей. Они практически ничего об этом не знают. Это нужно менять. Информация должна быть доступна, размещаться на сайтах медорганизаций, управлений здравоохранения, в соцсетях. Пока же все те, кто узнает про свой диагноз, оказываются в вакууме, надеются на себя и близких, а информацию получают по сарафанному радио.
***
30 мая мы собрались в студии арт-терапии при «Научно-медицинском обществе»: Сурия Есентаева, героини одного из материалов Полина Юрченко и Зита Израили, глава социального проекта для женщин “Ayala” Айгерим Темиргалиева, которая прочитала статью проекта и написала мне, активная участница онкопациентского сообщества Айгуль Тюлегенова.
Думали, с чего начать и что сделать, чтобы в Казахстане стало меньше того самого информационного вакуума и появилась «Школа равных консультантов в онкологии». Людей, которые прошли лечение от рака и теперь готовы помогать пациентам, которые его только начинают. Составили примерный план, в августе объявили набор на курс подготовки на базе фонда «Onco Senim Fund».
Занятия будут проходить один раз в неделю онлайн, и один раз в две недели офлайн в городе Алматы. Вы узнаете, что такое равное консультирование, почему важно развивать это движение. Какими правилами руководствуются равные консультанты, чтобы не выгорать, какие рекомендации они могут дать, а какую информацию не распространяют?
Если вы хотите стать равным консультантом, или у вас остались вопросы, пишите нa whatsapp: + 7 778 906 2570, Полина Юрченко.
Надеюсь (и еще раз стучу по дереву), что в сентябре мы объявим о старте обучения первой казахстанской группы «Школы равных консультантов в онкологии», объединяющего все наши истории проекта.
Ссылки на казахстанские и российские ресурсы об онкологии и паллиативной помощи, на которых можно найти полезную информацию:
Сайт Казахстанской ассоциации паллиативной помощи. Здесь можно найти полезные материалы для пациентов.
Российский фонд «Не напрасно». В разделе фонда «Все не напрасно» можно найти ответы на вопросы про онкологию и справочную службу для пациентов
Сайт российского фонда «Про паллиатив»
На сайте можно почитать книгу «Мастерство общения с тяжелобольными пациентами» и другие полезные материалы
Казахстанский youtube-канал “Научно-медицинского общества” (“НМО”): видео, записи прямых эфиров на актуальные для онкопациентов темы
Казахстанский общественный фонд помощи онкопациентам и их близким "Onco Senim Fund"
Благотворительный фонд имени Асель Байсеитовой
Благотворительный фонд в помощь женщинам с заболеванием раком молочной железы «Өмір сыйла» («Надежда на жизнь»), Караганда
Казахстанский подкаст «Поговорим об онкологии»
Российский фонд «Онкологика»
Российский фонд «Ясное утро»
Поддержите журналистику, которой доверяют.